Contents
1.食事療法の3つのポイント
(1) 総エネルギー摂取量の適正化:適切な体重が維持できるような食事量と運動
エネルギー摂取量の適正化によって、インスリン分泌不全(インスリンが出ない、十分な量が出せない)を補完し、肥満のある場合にはこれを解消して、インスリン作用からみた需要と供給のバランスをとり、高血糖のみならず糖尿病の種々の病態を是正することを目的としています。
(2) 食事のバランス
主食、主菜、副菜を組み合わせ、各種栄養素の必要量を確保します。
ただし、腎症の合併があるときはたんぱく質の制限を行います。
(3) 食事のタイミング:食事回数、食事間隔、間食、食事ごとの配分
1日の食事時刻、朝食、昼食、夕食の規則正しい食生活を送り、食事に際してはゆっくり食べること、野菜から先に食べることなどを実践しましょう。これは肥満の予防にもつながり、インスリンの利用効率も良くなります。
2.栄養基準
(1) エネルギー:性、年齢、身長、体重、仕事量、運動量、合併症の有無などにより決定します。

(2) たんぱく質:エネルギー比15~20%とし、腎症の予防のためにたんぱく質の過剰摂取は避け、たんぱく質推奨量程度(1.0~1.2g/kg標準体重)とします。微量アルブミン尿が出現したら0.8~1.0g/kg標準体重とし、過剰摂取は避け、厳格なコントロールを行います。(⇒糖尿病性腎症)
計算例:59.9×1.2=71.9 たんぱく質推奨量60g~72g/日
(3) 脂質:総エネルギー量の20~30%とし、飽和脂肪酸(主に肉、乳製品の脂肪などに含まれる)は総エネルギー量の7%以下におさめます。また、脂質が 25%エネルギーを超える場合(高たんぱく食)は、動脈硬化予防のために多価不飽和脂肪酸(主に魚類に含まれる)を増やすなど、脂肪酸の構成に配慮します。

(4) 炭水化物:総エネルギー量の50~60%を目安とします。菓子類、ジャム類、甘い飲み物などはショ糖を多く含み、血糖値および中性脂肪値を上昇させるため、なるべく少なくすることが望ましいです。果物は1日80kcal程度(りんご1/4個+みかん1個)までにしましょう。

(5) 食物繊維:20~25g/日とします。野菜は350g/日以上食べることが目標で、そのうち1/3は緑黄色野菜にしましょう。

特に、食物繊維を豊富に含むきのこ類、海藻類は積極的にとることを心がけ、主食は未精製の穀類(玄米、胚芽米、雑穀米など)を取り入れるようにしましょう。 目安として、野菜の小鉢を5皿とると350g(70g×5)になります。また、食物繊維は食事の前半にとることで糖質や脂質の腸管からの吸収を遅延させ、血糖値の上昇を抑制する効果などを発揮できると考えられますので、野菜やきのこ、海藻類、豆類から先に食べましょう(ベジ・海藻・きのこファースト)。

※ 栄養素の摂取比率は、個人の嗜好性ひいては地域の食文化を反映しています。食事療法を長く継続するためには、個々の食習慣を尊重しながら、柔軟な対応をさせて頂きます。
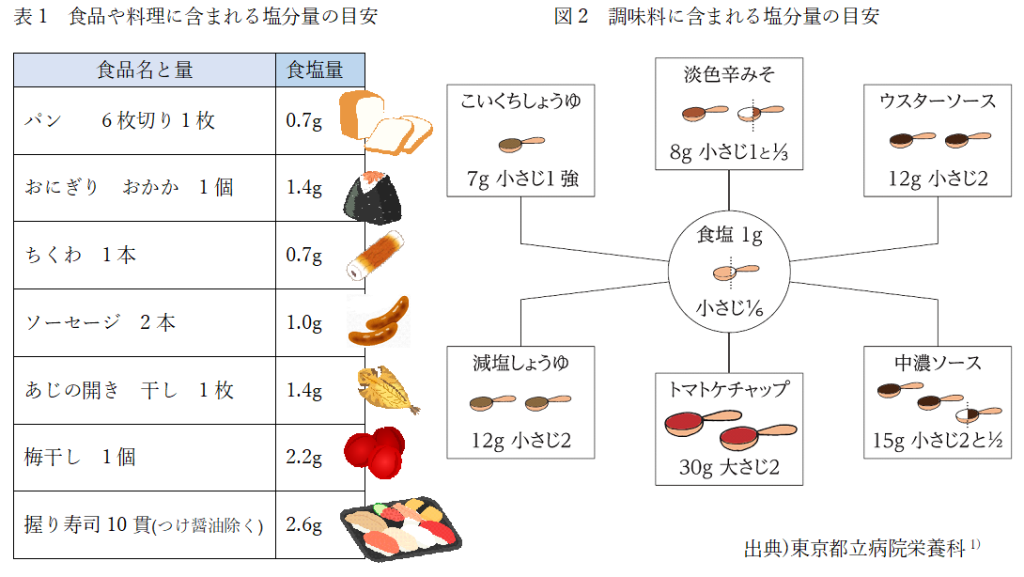
(6) 食塩:成人の目標量は男性7.5g/日未満、女性6.5g/日未満とし、高血圧や腎症合併例では6.0g/日未満とします。食塩制限は心血管疾患の抑制に有効です。
(7) アルコール:原則的には禁酒とします。特に血糖コントロールが悪い場合には徹底する必要があります。血糖コントロールが安定している場合のアルコール摂取量上限としては、25g/日が目安となります。減酒や禁酒が難しい場合は、どのくらいなら減らせるか個別目標を主治医や管理栄養士と話し合いましょう。 インスリン療法や経口血糖降下剤の服用を行っている場合は、アルコール摂取による低血糖に留意しましょう。
アルコール 25g 目安量
| 焼酎 | ウイスキー | 日本酒 | チューハイ | ビール | |
| アルコール度数(%) | 25.0 | 40.0 | 15.4 | 7.0 | 4.6 |
| お酒の量(ml) | 125 | 78 | 203 | 446 | 679 |
| おおよその目安 | 2/3合 | ダブル1杯 | 1合 | 350ml(1.3缶) | 大瓶1本 |
| エネルギー(kcal) | 183 | 185 | 221 | 232 | 272 |
| 糖質(g) | 0 | 0 | 9.9 | 12.9 | 21.0 |
(8) グリセミックインデックス(GI):食事中の炭水化物(厳密には糖質)の血糖上昇能を示す指標で、炭水化物の質を表します。グリセミックロード(GL)は、炭水化物(厳密には糖質)の質と量を同時に示す指標です。 GIの低い食品は食後の高血糖が少ないと考えられますが、糖尿病管理における有用性は、まだ検討例が少なく積極的に取り入れるべきかどうかは現時点では十分な根拠があるとはいえません2)。
3.献立・調理・食品選びのポイント
(1) 多様性:主食、主菜、副菜×1~2品を基本とした献立とし、1日20~30品目を摂取しましょう。
献立例 1600kcal たんぱく質76g 炭水化物55%

米と押し麦1:1で麦ごはん 150g
納豆のオクラ和え(納豆 40g)
きんぴらごぼう
味噌汁
バレンシアオレンジ 100g

ご飯 150g
豚肉の生姜焼き野菜添え(豚ロース60g)
卵スープ(卵1/2個)
さやいんげんの胡麻和え

ごはん 150g
まぐろとタイの刺身(まぐろ 60g、タイ 30g)
炊き合わせ(生揚げ 30g)
なすときのこの炒め物

牛乳 180ml
りんご 75g
出典:糖尿病食事療法のための食品交換表 第7版3)
(2) 調理法:生、蒸す、煮る、を優先し、次いで茹でる、焼く、炒めるとし、揚げる料理は控えましょう。

蒸し料理は、フライパンでも作れます(レシピ参照)。炒める場合はテフロン加工のフライパンを使って、油を使い過ぎないように注意しましょう。脂質を多く含む肉は、網焼きか茹でるなどして脂を落としましょう。

(3) 食材:野菜類、海藻類、きのこ類を積極的に摂取し、食物繊維を豊富に摂ります。また、タンパク質の多くを魚介類、大豆から摂り、卵、乳製品、肉は食べ過ぎない程度に摂りましょう。

(4) 調味料:出し汁の旨味、酢や柑橘類の酸味、生姜・ねぎ・しそ・にんにく・ミョウガなどの香味野菜を上手に使って、塩分や砂糖の摂取量を抑えましょう。

(5) 季節感のある新鮮な食材を選びましょう。

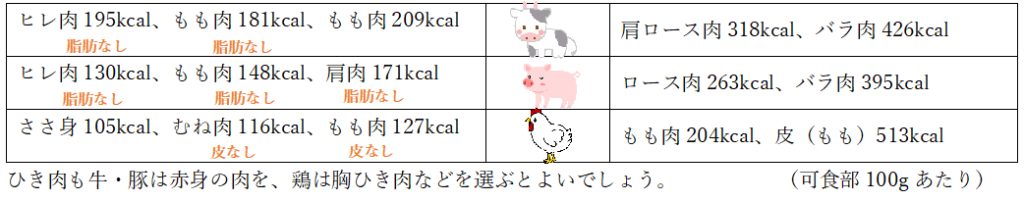
(6) 脂質の少ない材料を選びましょう。
特に肉は種類や部位によってエネルギー量に差があります。
4.間食・補食の摂り方
(1) 間食=おやつ
低血糖予防など捕食が必要な場合を除いて、基本的に間食しないことが望ましいとされます。間食に適した食品は果物や牛乳です。1日の指示カロリー内で摂取しましょう。
大豆粉で作られた「ソイジョイ」や、全粒粉で作られた「クリーム玄米ブラン」などは血糖値を上げにくいので、糖尿病患者さんにも推奨できます。お茶や水、もしくは低糖質の飲み物と一緒に、ゆっくり食べるようにしましょう。また、ナッツやチーズも脂質を多く含むため、血糖値の急上昇はしないので間食に向いています。間食は糖質10g以内を目安に選ぶとよいでしょう。

(2) 補食=低血糖対策
補食とは、低血糖になりそうな時間帯の前にあらかじめ時間を決めて、決まった食品をとることです。
運動前の捕食には、消化・吸収の遅い牛乳、卵、チーズ、クッキーなどを用います。運動の途中で低血糖症状になった時は、吸収が速やかなブドウ糖(α‐GI薬を服用中の患者)、砂糖やジュースなどを補いましょう。

5.外食料理・中食利用の注意点
外食料理は、主食(ご飯、麺、パスタなど)と主菜(肉など)に偏り、高塩分、食物繊維不足になりがちです。
野菜不足(野菜100g以下)、きのこ・海藻類不足と思えたら、サラダなどを補うようにしましょう。または前後の食事で調整する(昼食べ過ぎたから夕のご飯と肉は控え、海藻サラダを足す等)習慣をつけましょう。

6.偏食・不規則な食事時間への対応
決まった時間帯に食事が摂れない場合は手軽に摂れる軽食を準備しておきましょう。
手軽に摂れる軽食を夕方に食べて、帰宅後の食事と合わせて1食あたりの目標栄養量を過度に超えないように調節してください。


7.食事療法を効果的に行うために
- 体重や血糖値、血清脂質などの目標値を知りましょう
- 定期的にかかりつけ医に受診して評価やアドバイスを聞き、食事内容を修正しましょう
- 体重の変化を記録して自分で評価しましょう
- 食後に運動療法を組み合わせることにより、筋肉量および筋力の維持が可能となり、高齢者ではサルコペニアやフレイル予防につながるものと期待できます
糖尿病合併症予防のためのコントロール目安2)
| 体重 | BMI122 |
| 血糖値 | 空腹時 130mg/dl 未満、食後2時間血糖値 180mg/dl 未満 |
| HbA1c | 7.0% 未満 |
| コレステロール | LDL-C:冠動脈疾患(-)120mg/dl 未満、冠動脈疾患(+)100mg/dl 未満 HDL-C:40mg/dl以上 Non-HDL-C:冠動脈疾患(-)150mg/dl 未満、冠動脈疾患(+)130mg/dl 未満 |
| 中性脂肪 | 150mg/dl 未満 |
| 血圧 | 130/80mmHg 未満(家庭血圧では125/75mmHg 未満) |
8.その他 生活習慣で気をつけること
- 糖尿病患者さんは感染症を起こしやすい状態にあり、一度かかると重症化しやすいことが知られています。感染症対策(アルコール消毒、マスク着用、人が大勢集まる場所に行かない等)に気を配り、適度な運動、バランスのとれた食事、規則的な生活に加え、良質の睡眠をとることが大切です。とくに足の壊疽(壊疽)を防止するためには、常に足の衛生を保ち、観察する習慣をつけましょう。
- 糖尿病患者さんは歯周病にもかかりやすく治りにくいことも知られています。
特に夕食後の歯みがきは忘れずに行いましょう。
9.低血糖対策
(1) 意識がはっきりしているときは、砂糖、はちみつ、ジュース、炭酸飲料などの糖質を経口摂取します。
(2) αグルコシダーゼ阻害薬の使用時はブドウ糖そのものを摂取します。
(3) 意識障害時にはグルカゴンの筋注、またはブドウ糖の静注を行います。
(4) 予防のためには、食事量、食事時刻、運動量を規則的とすることを心掛けましょう。運動時には補食(クッキー、チーズなどがおすすめ)をとることもよいでしょう。
監修:健診会東京メディカルクリニック
管理栄養士 田口 絢子
参考文献
1) 栄養食事指導シリーズNo.19 食品に含まれる食塩量
https://www.byouin.metro.tokyo.lg.jp/eiyou/documents/syokuenryou.pdf
2) 南江堂:糖尿病診療ガイドライン 2019
3) 文光堂:糖尿病食事療法のための食品交換表 第7版
4) 医歯薬出版:栄養食事療法必携第4版 2020
5) コンセンサスステートメント糖尿病患者の栄養食事指導 2020

